失眠只知道褪黑素? NEJM:这种疗法不用吃药,效果相当!4大类药物也可选择
2024-07-30 医学新视点 医学新视点 发表于上海
阐述了失眠的评估和诊断方式,以及相关治疗进展,以期为临床失眠治疗提供参考。
您是否也有这种情况,晚上总自觉睡不好、睡不够,白天又感到劳累、焦虑?
若这种情况达到一定频率和持续时间,且影响到日常生活的程度,就属于失眠,且需要作为一种疾病进行干预。根据《中国成人失眠诊断与治疗威廉亚洲博彩公司 (2023版)》数据,中国普通人群有临床意义的失眠患病率约为15%。
近日,《新英格兰医学杂志》(NEJM)的临床实践(Clinical Practice)栏目发表关于失眠管理的最新研究进展,阐述了失眠的评估和诊断方式,以及相关治疗进展,以期为临床失眠治疗提供参考。

截图来源:NEJM
失眠的评估和诊断
失眠的评估和诊断取决于患者详细病史、记录的症状、病程、是否存在共病和其他因素。睡眠评估要素包含:
-
典型睡眠时间:就寝时间、起床时间和白天小憩。
-
睡眠状况:频率、持续时间、过程、触发因素和加重因素。
-
日间症状和影响因素:因睡眠问题导致取消或无法参加正常活动。
-
其他可能导致失眠的睡眠障碍症状:如鼾声如雷、睡不安稳、白天过度嗜睡(睡眠呼吸暂停);晚上忍不住移动腿或腿部不适(不宁腿综合征);睡眠期间有异常或攻击性行为(如梦游、快速眼球运动睡眠期障碍)。
-
精神病史或其他病史:确定病因和精神状况。
-
环境因素:如卧室环境、噪音、光线和温度、饮酒、饮茶、吸烟或运动。
-
既往治疗情况:使用的处方药、非处方药、改善睡眠的措施。
24小时睡眠-觉醒行为史有助于了解患者夜晚和白天的症状与行为。
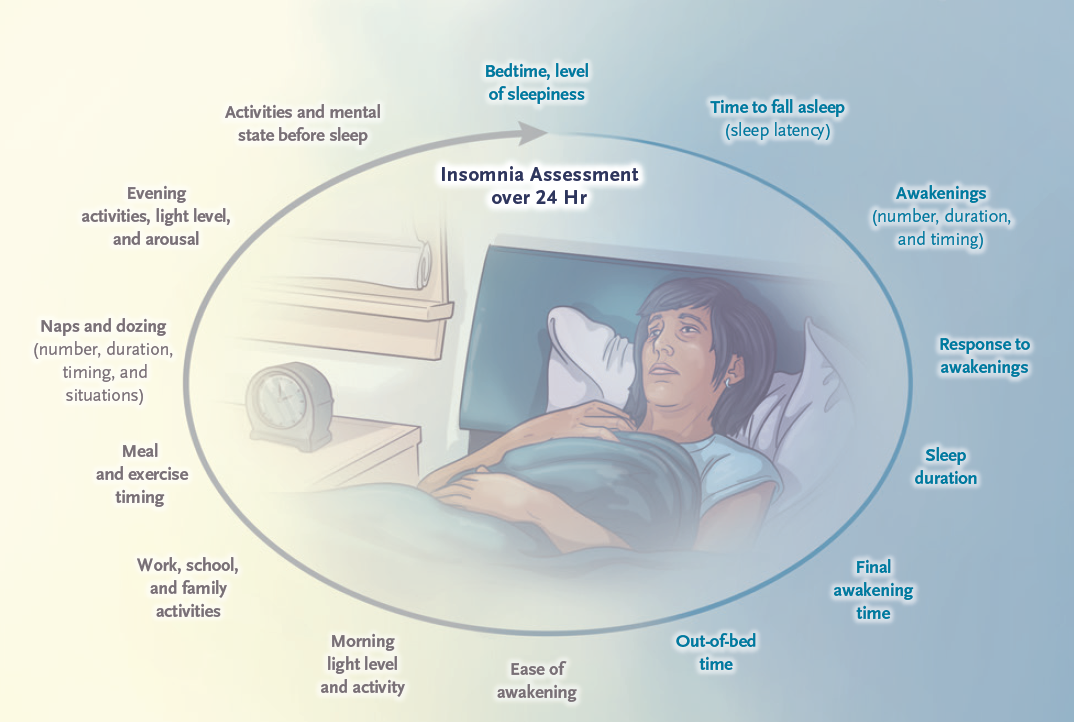
▲24小时睡眠史评估(图片来源:参考文献[1])
此外,相关量表评估工具也能够提供失眠状况、病情严重程度等具有价值的信息,帮助医生筛查患者是否存在其他睡眠障碍问题,以及监测病情进展和治疗效果,这些临床评估工具包括:患者或其家人记录的睡眠日记、失眠严重程度指数(ISI)、匹兹堡睡眠质量指数(PSQI)等。
失眠的临床治疗进展
失眠的治疗包括药物治疗、心理和行为疗法[也称为失眠认知行为疗法(CBT-I)]和其他补充替代疗法。整体治疗目标是改善睡眠质量、增加有效睡眠时间,避免短期失眠变成慢性失眠。
CBT-I疗法
CBT-I疗法是近年来中国和其他国家失眠相关威廉亚洲博彩公司 推荐的一线治疗方式。本质上是通过发挥患者自我效能,以改善失眠,其核心构成部分包括行为和睡眠计划策略(睡眠限制和刺激控制)、放松训练、改变过度担心失眠的心理和认知疗法、睡眠卫生教育等。
-
睡眠限制:限制患者在床上发呆的时间(睡眠窗口期),让患者睡眠时长尽量与实际接近,根据睡眠效率=睡眠时间/卧床时间×100%(通常认为>85%属于正常),每周调整睡眠窗口期,直到建立合理的持续睡眠时长。
-
刺激控制:仅在困的时候睡觉;睡不着干脆起床;只在卧室和床上睡觉,不看书或看电视等;每天早上在统一时间起床;避免小憩。
-
放松训练:该疗法需要临床干预,如渐进式肌肉放松和意向训练,目的是减少自主性唤醒、肌肉紧张和干扰睡眠的想法产生。需要说明的是,CBT-I疗法有时并不包含放松训练。
-
认知疗法:通过心理学提问和沟通方式,校正患者对睡眠的误解,帮助患者重新构建失眠无益的认知,减少患者对失眠影响白天正常生活的过度担忧。
-
睡眠卫生教育:患者通过了解关于健康睡眠(如饮食、锻炼等)和环境因素(如噪音、温度过高等)相关临床实践教育,了解相关有益或影响睡眠的因素。
-
接纳承诺疗法(ACT):ACT疗法核心是让患者专注于当下,接受自己当前的生活经历、思想和感受(即使是消极的感受),不试图强行去改变现状,通过使用不同的方式(如接受、融合、正念和承诺),增加心理活动的灵活可操作性。
-
正念疗法:正念疗法是一种冥想,起初是用于减轻压力和焦虑,后来人们发现正念疗法也可作为ACT疗法的一部分,通过观察和感受自己的思想变化,来选择反思或放弃某些事情,以达到缓解失眠的目的。
-
短期行为治疗:这是CBT-I疗法的简化版本,包含关于睡眠调节、影响和加强睡眠的临床实践教育等。
除了CBT-I疗法外,诸如单独采用正念疗法等心理干预措施也被用于治疗失眠,但相关临床证据仍较少,且即使有效也需要花费更长的时间。
药物治疗
助眠药物种类较多,如苯二氮卓类受体激动剂(BZRAs)、具有镇静作用的抗抑郁药、食欲素受体拮抗剂等。
一、BZRAs
BZRAs可分为分为苯二氮䓬类药物(BZDs)、非苯二氮䓬类药物(non‑BZDs)和新型苯二氮䓬受体激动剂。临床研究显示,BZRAs可有效减少睡眠潜伏期(从躺床上到入睡阶段)和睡眠后觉醒时间,小幅增加总睡眠时间。BZDs药物中的三唑仑,由于成瘾性和逆行性遗忘(忘记用药之前发生的事情)发生率较高,已经被列为中国一类精神药品管理,其他的用于治疗失眠的BZDs药物包含:艾司唑仑、阿普唑仑、劳拉西泮、地西泮等。non‑BZDs主要包含:唑吡坦、扎来普隆、右佐匹克隆和佐匹克隆等。地达西尼是新型苯二氮䓬受体激动剂。
失眠患者自我报告BZRAs用药后的不良反应包括:顺行性遗忘(无法回忆起用药后一段时间发生的事情,但是记得起用药前的事情)、次日镇静、睡眠期间出现梦游、进食或梦驾症(用药后不清醒的状态下驾车,而没有任何印象)等。这些不良反应多出现在用药剂量较大、与其他镇静类药物共用或是较长时间用药时。
二、具有镇静作用的抗抑郁药
三环类抗抑郁药(如阿米替林、去甲替林和多塞平)和杂环类抗抑郁药(如米氮平、曲唑酮)临床上也有用于治疗失眠,这些药物用于治疗失眠时的剂量应小于治疗抑郁症剂量,因为药物起效快,且作用机制并不相同。但目前美国FDA仅批准多塞平用于治疗失眠适应证,主要原因在于其他药物尚缺少相关随机对照试验证据,来支持这些药物在治疗失眠方面的确切疗效。现有证据显示,具有镇静作用的抗抑郁药整体上可提高睡眠质量、睡眠效率和总睡眠时间,对睡眠潜伏期影响较小,可能出现的不良反应包括镇静、口干、低血压和高血压等。此外,部分被美国FDA批准用于治疗精神分裂症和双相情感障碍的药物,如奥氮平,有时也被用于治疗失眠,但是这部分药物不利于心血管、代谢和神经系统,除非患者同时患有精神类疾病,医生才会考虑使用。
三、食欲素受体拮抗剂
目前,美国FDA批准了3款双重食欲素受体拮抗剂用于治疗失眠,分别为苏沃雷生(suvorexant)、莱博雷生(lemborexant)和达利雷生(daridorexant),相关临床试验结果证实了其有助于维持睡眠的作用,可能的不良反应包括镇静、疲劳和睡眠幻觉。
四、褪黑素和褪黑素受体激动剂
褪黑素治疗失眠的最佳剂量尚未明确,相关成人对照试验结果显示,褪黑素对睡眠开始影响较小,对睡眠觉醒和总睡眠时间几乎没有影响。当前,褪黑素被越来越多地用于治疗儿童睡眠问题,但除了应用于神经发育障碍儿童外,其疗效和安全性并未得到明确。特斯美尔通(tasimelteon,也称他司美琼)和雷美替胺(ramelteon,也称雷美尔通)已被美国FDA批准分别用于治疗昼夜节律睡眠障碍和睡眠发作性失眠。
五、其他药物
诸如苯海拉明和多西拉敏和羟嗪类药物也被用于治疗失眠,但支持其临床疗效的循证医学证据不足,有待进一步研究。用于缓解疼痛的加巴喷丁类药物,如加巴喷丁和普瑞巴林也具有镇静和增加慢波睡眠的作用,常见不良反应为疲乏、嗜睡、头晕等。
六、用药注意事项
大多数情况下,选择短效BZRAs、食欲素受体拮抗剂或低剂量的杂环类药物是治疗失眠的合理选择,但是随着用药时长的延长,部分患者可能会产生药物依赖的问题,因此系统性地逐渐减少用药剂量是必要的。
虽然相比于CBT-I,药物治疗在增加总睡眠时间方面表现更优,但现有的几项头对头研究结果表明,CBT-I和镇静催眠药物(主要是BZRAs)在短期内(4~8周)改善睡眠连续性方面的效用是类似的。此外,CBT-I联合药物治疗比单独采用CBT-I治疗能更快地改善患者睡眠问题,需要注意的是,在治疗开始后的第4周或第5周,联合治疗的优势会逐步下降,而单独采用CBT-I治疗的持久益处更明显。考虑到部分患者的依从性较差,因此如果无法很好地遵循CBT-I治疗,也可考虑采用药物治疗。
小结
总之,失眠作为一般人群最常见的睡眠障碍,影响着广泛的群体。尽管目前医学界对失眠的病理生理机制了解仍知之甚少,但心理性和生理性的过度觉醒被认为是失眠的核心特征。大多数患者的失眠是持续存在的,生活环境、健康问题、非典型的生活模式等都可能是导致失眠的重要原因。详细了解患者失眠的原因,准确评估和诊断失眠是治疗开始的关键,而CBT-I和镇静催眠药物被认为具有同等的治疗效果,是当前治疗失眠的重要方式。
参考资料
[1] Morin CM, Buysse DJ. Management of Insomnia. N Engl J Med. 2024 Jul 18;391(3):247-258. doi: 10.1056/NEJMcp2305655. PMID: 39018534.
[2] 中华医学会神经病学分会睡眠障碍学组. 中国成人失眠诊断与治疗威廉亚洲博彩公司 (2023版) [J] . 中华神经科杂志, 2024, 57(6) : 560-584. DOI: 10.3760/cma.j.cn113694-20240406-00209.
本网站所有内容来源注明为“williamhill asia 医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于williamhill asia 医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“williamhill asia 医学”。其它来源的文章系转载文章,或“williamhill asia 号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与williamhill asia 联系,williamhill asia 将立即进行删除处理。
在此留言


















学习了
3
#药物治疗# #失眠# #CBT-I#
9