良性的肠息肉,也要警惕!
2022-10-02 胃肠病 胃肠病
凡从结肠黏膜表面突出到肠腔的息肉状病变,在未确定病理性质前均称为结肠息肉。其发生率随年龄增加而上升,男性多见。息肉主要分为炎症性和腺瘤性两种。
三年前,官先生曾在老家当地医院做过一次肠镜检查,提示结肠多发息肉(直径约0.4-0.6cm),但因个人原因,未遵医嘱行内镜下治疗。
三年后,到上海某三甲医院再次做肠镜,发现结肠息肉较三年前明显增多增大,其中3枚亚蒂息肉已达1.5*1.0cm左右。
经评估后行内镜下治疗、并予金属夹钳夹止血处理。术后病理提示:管状腺瘤伴低级别上皮内瘤变,基底切缘均未见肿瘤累及。
官先生松了一口气的同时也有些后怕,医生说,他的息肉属于肿瘤性息肉,而且明显变大,不仅让内镜操作变得困难,而且再拖下去很有可能恶变。
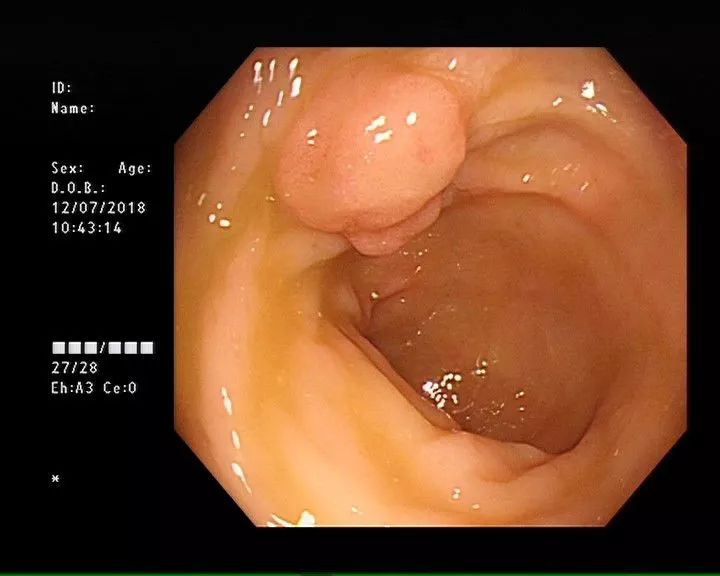
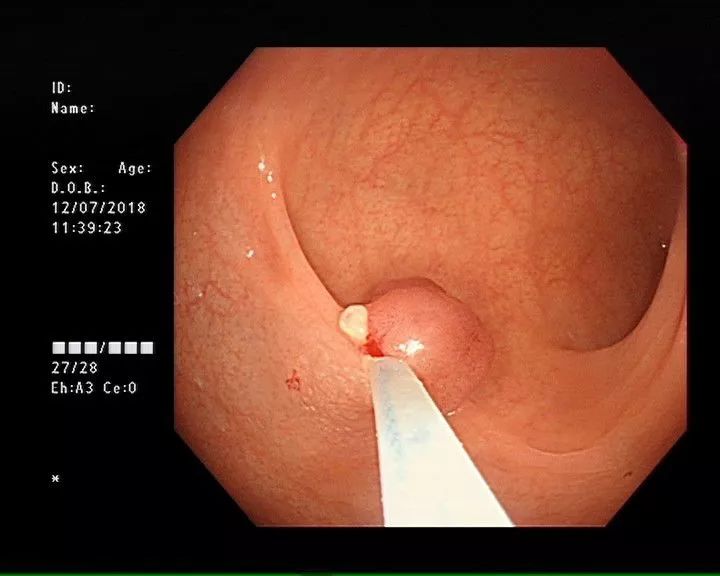
:red_triangle_pointed_up:患者肠镜图像
幸运的官先生,
总算是转危为安,逢凶化吉。
然而,66岁的裴先生,却没这么幸运!
6年前的2015年,时年60岁的裴先生,肠镜检查发现有肠息肉,活检为良性。
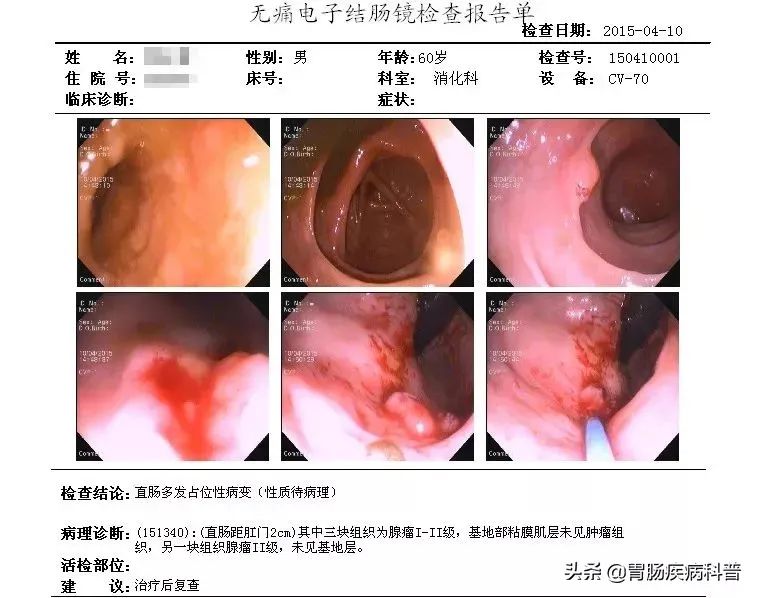
由于息肉为良性且体积较小,主治医生给了两套治疗方案,一是定期复查;二为了省事,直接内镜下电切除,但是定期复查还是有必要的。
裴先生寻思,反正都得复查,索性就不切除了,能省点钱就省点......
2016年再次复查,裴先生认为息肉基本没有变化,没啥大不了的,依然没有选择切除。
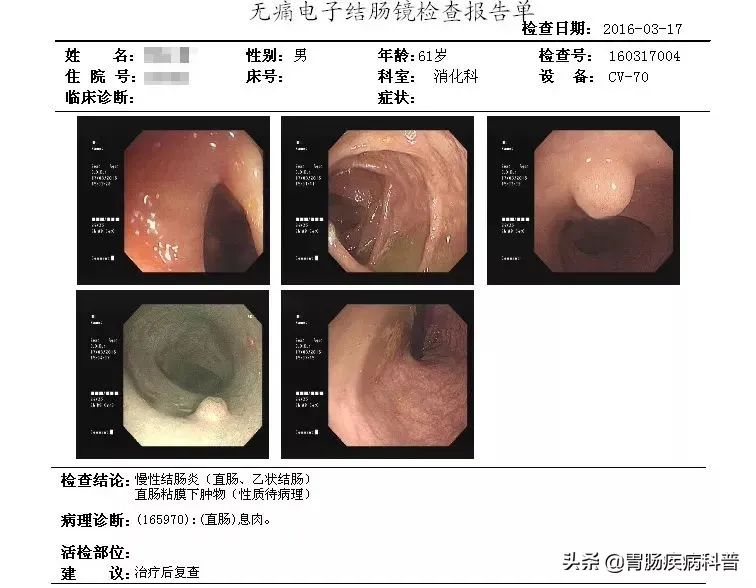
一晃又是5年过去了,今年9月1日,裴先生出现为期一周的腹痛,自行服药一周后无缓解,
行肠镜检查后被告知是直肠癌,裴先生如五雷轰顶,简直无法接受。一直懊悔自己的粗心大意,没有听从医生的劝告及时切除。
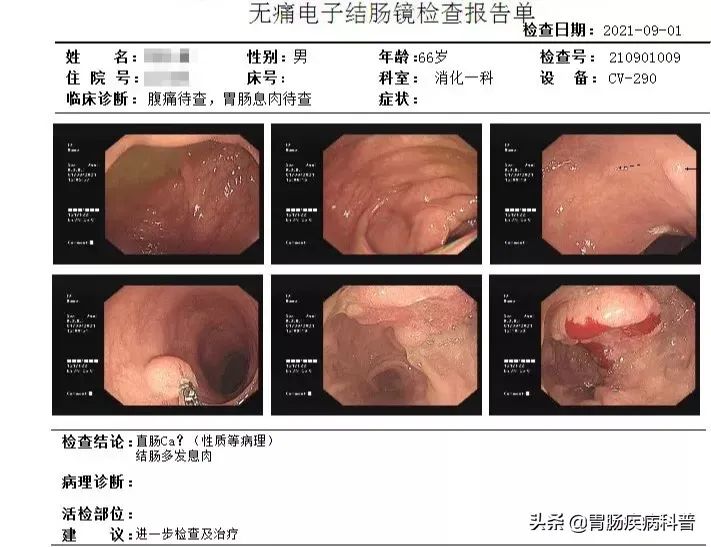
本来切除息肉并定期复查是完全可以防止悲剧发生的,而他却为了省钱、省事,硬生生把一个小息肉“熬成”了肠癌,可谓一失足成千古恨,悔之莫及。
那么,长了结肠息肉,
williamhill asia 该如何正确应对呢?
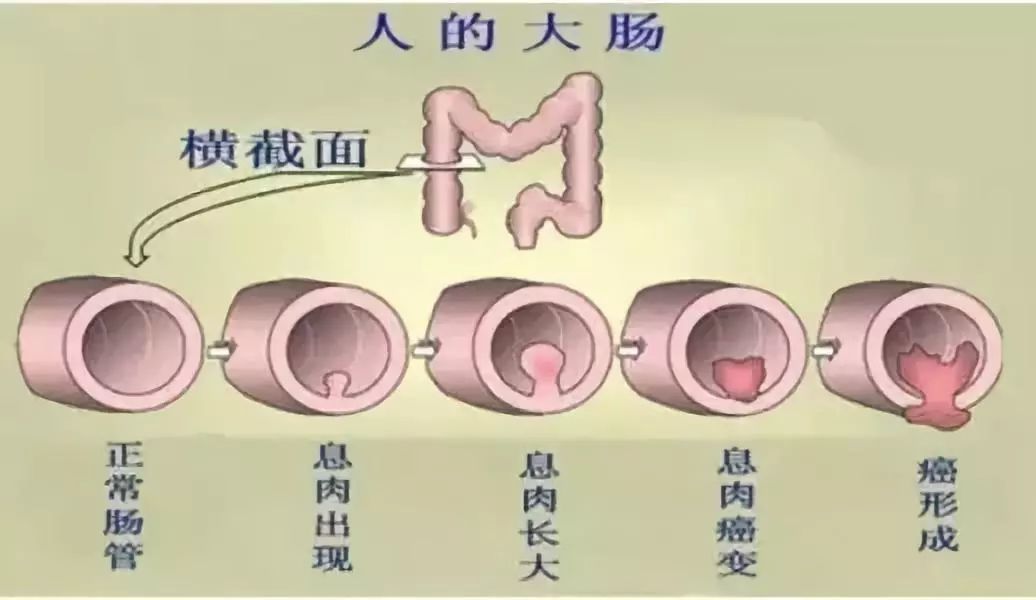
结肠息肉,是肠道黏膜突向肠腔内的一种局限性隆起的赘生物。
凡从结肠黏膜表面突出到肠腔的息肉状病变,在未确定病理性质前均称为结肠息肉。其发生率随年龄增加而上升,男性多见。
息肉主要分为炎症性和腺瘤性两种。
多出现在中年以后,大约有25~80%的发生率。
炎症性息肉在炎症治愈后可自行消失;
腺瘤性息肉一般不会自行消失,有恶变倾向。
检出息肉和确定其病变性质的最有效措施是定期进行全结肠镜(包括病理)检查并在肠镜下进行干预治疗。
可以单个发生,也可以是数个、数十个或更多发生,其发生率随年龄增加而上升。通常无特殊不适症状,在体检行肠镜筛查时被发现。
发现结肠息肉怎么办?
首先,一定要引起重视。医生根据组织学将结肠息肉分为两大类:肿瘤性、非肿瘤性。
肿瘤性(管状腺瘤、绒毛状腺瘤、管状绒毛状腺瘤),非肿瘤性(错构瘤性、炎症性和增生性)。
其中肿瘤性息肉最为常见,是癌前病变的一种,与大肠癌的发生密切相关。
研究发现,有80~95%的结直肠癌是由结直肠息肉演变而来,经历:
正常粘膜➨增生➨腺瘤形成➨腺瘤癌变的过程,一般需要5~10年的时间。
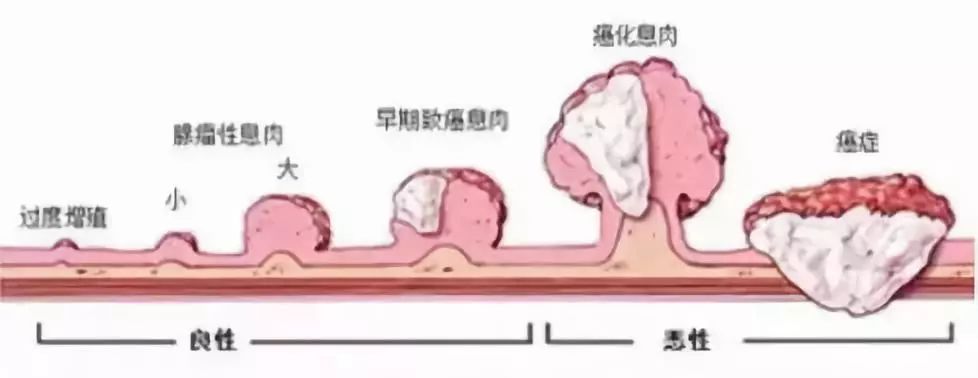
如病理类型出现绒毛状腺瘤、高级别上皮内瘤变、锯齿状腺瘤,则归于高危人群,需积极干预、密切随访。
一旦发现息肉,必须尽早治疗。内镜医师会根据镜下表现及前期可能有的结肠息肉活检报告,依据其所在部位、有无蒂、大小及恶性潜在性选择合适的术式,完成内镜下息肉治疗术。
某些范围广、体积大、在内镜下切除有困难的,仍需外科手术或腹腔镜治疗。对于一些特殊病例,如家族性结肠息肉病等,需根据息肉的大小、数量、形态、病理采取分次内镜下切除。

切除息肉之后,也要定期复查。临床上通常根据病理结果、切除完整性、肠道准备、息肉家族史、健康状况及既往病史来决定复查时间。

:red_triangle_pointed_up:中国早期结直肠癌筛查及内镜威廉亚洲博彩公司
哪类人群更易被结肠息肉“盯上”?
息肉的发生与低纤维饮食、长期吸烟、感染、年龄、遗传等相关。
结肠息肉的发病率随年龄的增大而增高。
中国早期结直肠癌筛查及内镜诊治威廉亚洲博彩公司 建议以50岁作为结直肠癌筛查的起始年龄。而美国的最新威廉亚洲博彩公司 是45岁。
某些多发性息肉如家族性结肠息肉病(FPC)的发生与遗传有关。
另外,多数结肠息肉患者没有临床症状,40% ~50%的结直肠癌患者也是没有报警症状的。
只有很少一部分会出现便血、黏液便、腹痛、大便次数增多、便秘、肠套叠甚至肠梗阻等异常。
因此,年龄超过50岁且有上述危险因素的患者无论有无不适,都应定期体检筛查,早发现早诊治。
另外, 结肠息肉容易复发,一定要遵医嘱定期复查。

研究已经证明,西化的生活方式可能是引起大肠癌发病率升高的重要原因。
“早发现、早治疗、定期复查”
由于息肉演变成癌的过程非常漫长,如果能在萌芽状态就予以切除,就能有效阻断它的癌变之路。
退一步讲,即使癌变了,如果能早些时间发现,只要没有转移,手术切除后治愈率高达95% 。
等到了晚期,癌细胞会离开结肠、直肠和小肠的薄壁组织,直接进入血流,可在人体内迅速扩散,晚期结直肠癌的 5 年生存率往往低于 20%。
如果伴有肝脏或肺的广泛转移,单纯手术就比较困难,即使采用很强的化疗、或靶向治疗,五年存活率也仅有10%左右(最近有报道可达到30%)。
所以,早发现早治疗,刻不容缓!
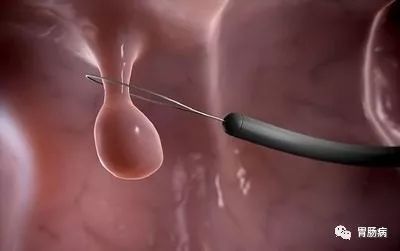
肠镜检查是早期发现肠癌及息肉最有效的方法,以下高危人群需要结肠镜筛查:
①大肠癌高发区年龄超过40岁者;
②有肠道症状的人群。如反复黑便、排便习惯改变,或大便潜血阳性而上消化道检查未能发现病变者,还有排便异常如慢性腹泻或长期进行性便秘的人群;
③一级亲属中有大肠癌或腺瘤病史的成员;
④炎症性肠病(克罗恩和溃疡性结肠炎)等药物治疗后者;
⑤大肠癌或息肉手术后或内镜治疗后者;
⑥有盆腔放射性治疗和胆囊切除史者。
⑦符合以下任意2项者:
慢性腹泻、慢性便秘、黏液血便、慢性阑尾炎或阑尾切除史、长期精神压抑、酷爱高蛋白高脂肪食品、长期久坐缺乏运动者等。
总之,大家应对照以上高危因素,体检时进行筛查,以便对结肠息肉做到“早发现、早治疗、定期复查”。
另外,保持饮食清淡,多吃些富含膳食纤维的粗粮、新鲜蔬菜和水果,少吃肉类海鲜、煎炸熏烤以及过于辛辣的刺激性食物,保持良好的排便习惯,还要戒烟限酒等,有助于预防大肠息肉的产生。
本网站所有内容来源注明为“williamhill asia 医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于williamhill asia 医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“williamhill asia 医学”。其它来源的文章系转载文章,或“williamhill asia 号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与williamhill asia 联系,williamhill asia 将立即进行删除处理。
在此留言







