你的脑膜瘤切除干净了吗?什么是Simpson分级?手术切除率和复发什么关系?
2023-07-25 INC国际神经科学 INC国际神经科学 发表于上海
那现国际通行的Simpson分级上世纪是如何被提出来的?应用到现代神经外科仍然有效吗?除了Simpson分级,还有哪些因素会影响脑膜瘤预后情况呢?
自1957年Donald Simpson发表开创性文章以来,人们普遍认为手术切除的完整性是复发和生存的最有力预测因素。Simpson分类是目前常用的脑膜瘤分类方法,对脑膜瘤的预后有很好的评价。Simpson分类越低,脑膜瘤的复发率越低。根据目前的大规模病例报告,Simpson四级以上脑膜瘤的复发率在85%以上,Simpson一级脑膜瘤的复发率只有11%-15%。因此,脑膜瘤治疗的最佳方法是尽快发现并采用手术全切。
那现国际通行的Simpson分级上世纪是如何被提出来的?应用到现代神经外科仍然有效吗?除了Simpson分级,还有哪些因素会影响脑膜瘤预后情况呢?INC法国Froelich教授研究近3万名患者,带你一探究竟。
01 脑膜瘤Simpson分级预测复发仍然有用吗?
1957年,Donald Simpson在J. Neurol. Neurosurg. Psychia(IF:7.38)发表了颅内脑膜瘤术后复发的研究,提出了脑膜瘤积极手术的关键,为脑膜瘤手术治疗的界定和临床意义奠定了重要指导意义。研究中选取了1938年至1954年期间在拉德克利夫医院的242例完整颅内原发脑膜瘤病例,需要注意的是脊柱和原发性眶内脑膜瘤患者是被排除在外的。所以病例在手术或尸检中均已确诊,并再经过显微镜下双重确诊。经过随访观察、统计分析,就有了Simpson分级的前世。
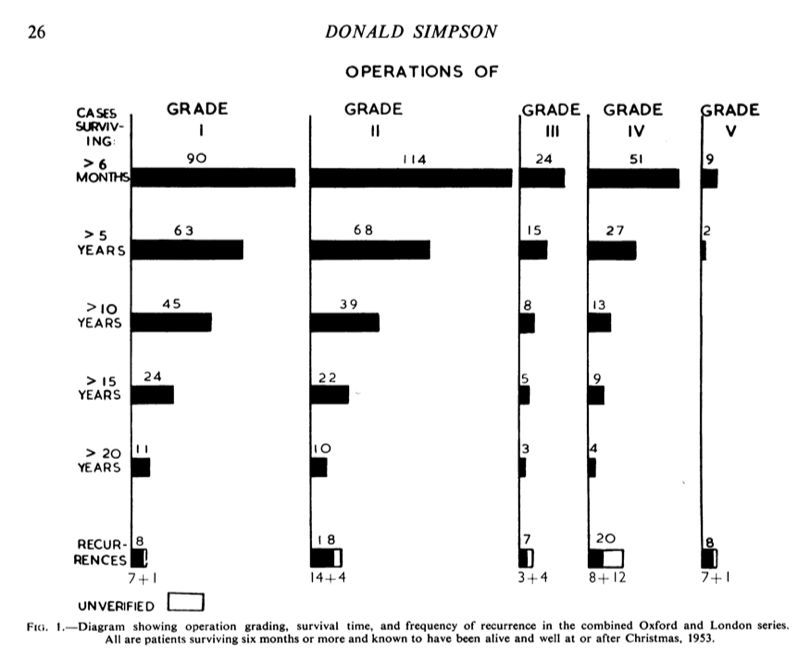
Simpson分级系统的初级研究基础
20世纪中期以前,对于脑膜瘤生物学特征及影响其复发的许多因素,全世界还未有足够了解及统一认识。此后经过许多相关研究验证,最大程度的安全切除脑膜瘤可延长无进展生存期且不增加并发症率,确定了现在国际通行的颅内脑膜瘤手术切除程度Simpson分级系统(图2)。

图:现国际通行的Simpson分级预测脑膜瘤复发的关系
Simpson分级的争议
1957年,Simpson发表了具有里程碑意义的论文,证明脑膜瘤的复发率随着手术切除程度的提高而逐步降低,即对肿瘤的硬脑膜附着部位进行凝固和切除。因此,几十年来,最大限度的安全切除肿瘤和硬脑膜被定义为手术金标准。然而,自2010年以来,一些出版物开始质疑辛普森分级量表在现代脑膜瘤手术中的相关性。在这些研究中,脑膜瘤复发率在Simpson切除I级、II级和III级之间没有差异。然而,由于这些研究无论从研究数据到随访时间都具有局限性。
尽管如此,随着现代技术的出现,包括术前和术后成像、显微外科和内镜技术、先进的组织病理学和分子分析以及辅助放疗,Simpson分级量表在预测脑膜瘤切除术后复发方面的效用已经受到质疑。虽然切除范围仍然是减少复发的一个重要因素,但主观肉眼标准对切除范围的分级不能推广到所有脑膜瘤,无论其位置或生物学如何。达到最高的Simpson分级切除不应该总是外科手术的目标。明智的做法是利用神经外科医生医疗设备中的所有工具来最大限度地安全切除脑膜瘤。
INC世界教科书级别神外大咖
Michael Lawton教授最新研究

Simpson分级量表在现代脑膜瘤手术中的预后价值受到质疑。在这项研究中,INC国际神经外科医生集团旗下世界神经外科顾问团成员教授、美国神经外科学会前主席Michael T. Lawton(罗顿)教授与其神经外科团队共同分析了辛普森切除分级与脑膜瘤复发的关系。

本研究是对2007年至2017年在Lawton教授所在医院的WHO I级颅内脑膜瘤患者手术的回顾性研究。共有492例患者纳入分析,其中女性394例(80.1%),男性98例(19.9%),平均年龄为58.7岁。肿瘤最常见于颅底(n = 302;61.4%)或凸面/矢状窦旁(n = 139;28.3%)。平均肿瘤体积为6.8 cm3。分别有105例(21.3%)、155例(31.5%)、52例(10.6%)和180例(36.6%)患者实现了Simpson I、II、III或IV级切除术。180例Simpson IV级切除术患者中有63例(35.0%)接受了辅助放疗。63例(12.8%)患者在手术后平均36个月发生肿瘤复发。与Simpson II级切除术、Simpson III级切除术、Simpson IV级切除术合并辅助放射手术或不进行辅助放疗相比,Simpson I级切除术的无复发生存率更好。在多变量分析中,Simpson I级切除术与肿瘤无复发独立相关。Simpson II级和III级切除术的无复发生存率优于Simpson IV级切除而不辅助放疗,但与Simpson IV级切除合并辅助放疗的无复发生存率相似。Simpson IV级切除加辅助放疗的无复发生存率优于Simpson IV级切除不加辅助放疗的无复发生存率。
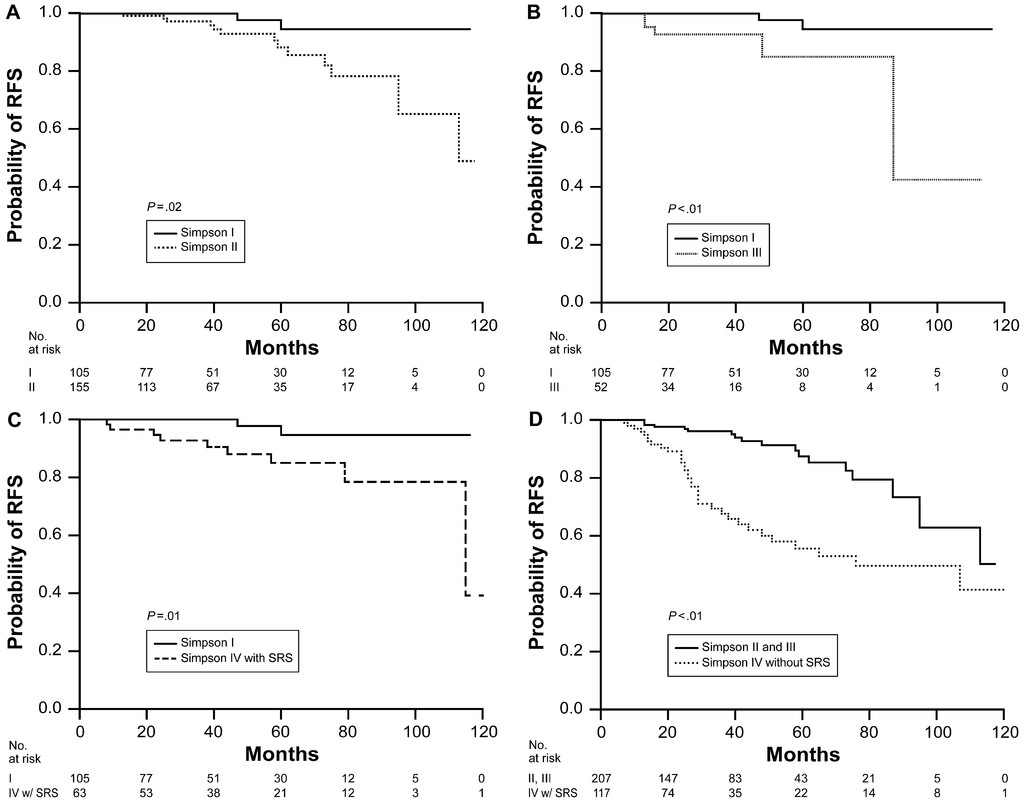
图示:Kaplan-Meier RFS曲线比较Simpson I级切除与Simpson II级切除(A),Simpson I级切除对比Simpson III级切除(B)、Simpson I级切除与辅助立体定向放射外科的Simpson IV级切除(C),以及Simpson II级和III级切除相对于没有SRS的Simpson IV级切除(D).
结论:Simpson分级量表在现代神经外科时代仍然具有重要的预后价值。在可行的情况下,Simpson I级切除仍应是颅内脑膜瘤手术的目标。与Simpson II级和III级切除相比,Simpson IV级切除与辅助放疗的无复发生存率相似。
尽管最初于1957年提出的Simpson分级有许多质疑和想法,但切除范围仍然是脑膜瘤复发的良好预测指标,手术的目标应该是尽可能安全地切除肿瘤。现行的Simpson分级还是总体上具有很强的临床指导意义。同时,随着现代神经科学的发展,为了更好的评估脑膜瘤手术复发以及预后影响因素,应采用基于术后MRI成像评估GTR与STR的分级标准等。
02 脑膜瘤预后的其他影响因素有哪些?

关于脑膜瘤预后的全国性研究很少。INC世界神经外科顾问团成员、世界神经外科联合会(WFNS)颅底手术委员会主席、法国巴黎Lariboisiere医院神经外科主席Froelich教授检索了法国2007年至2017年间手术的所有脑膜瘤病例(法国国家健康数据系统SNDS数据库),共28 773名患者,进行了生存分析,并于2021年2月国际知名学术期刊《CANCER EPIDEMIOL》(影响指数:4.041)发表了这一成果。

这项全国性的研究发现了28 773名脑膜瘤患者(表1),术后生存率研究结果为:大约93%的患者术后可以生存5年,85%的患者术后可以生存10年。患者中75%是女性,主要由于脑膜瘤女性发病率高于男性。最常见的位置是颅骨凸面(24.4%)和中颅底(21.7%)。其中91.3%的肿瘤为良性,2.6%为恶性。7.5%的患者因复发接受了再次手术,9.1%接受了放疗,3.2%接受了立体定向放射手术(如伽马刀等)。中位随访时间为5.3年。Froelich教授得出结论:在这项将近三万名脑膜瘤患者的研究中,脑膜瘤术后总体生存率是好的,在女性、年轻人以及凸面和良性肿瘤患者中预后更好(图1)。NF2患者预后较差。手术未切干净、需要再次手术或脑膜瘤没有被控制住,需要进行额外治疗的患者有进一步的死亡风险。唯一可控的切除范围(EOR)是一个重要的预后因素。
表1:28 773名脑膜瘤患者

图1:kaplan-meier分析生存曲线

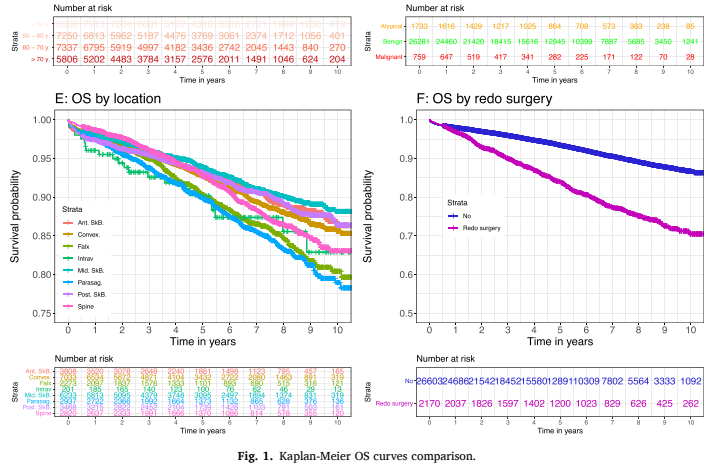
图1:kaplan-meier分析生存曲线
脑膜瘤预后受哪些因素影响?
脑膜瘤治疗方案包括定期监测,手术切除,放疗(RT),立体定向放射外科(SRS),偶尔化疗,但完全切除仍是首选治疗方法。
Froelich教授结果表明,总生存期受许多因素的影响,如性别、手术年龄或级别。Corell等观察到,干预前有症状的患者总生存期较差。越来越多偶然发现的无症状脑膜瘤优先通过常规MRI监测进行保守治疗。治疗脑膜瘤的决定主要基于一个标准:肿瘤有症状吗?Corell等人的发现却恰恰相反。Froelich教授建议在70岁以下偶然发现的脑膜瘤,只要表现出放射学进展,就应予以切除。
01 性别与年龄
在大多数全国性的研究中,性别与总生存期有关,与女性相比,男性的死亡风险增加,Yang等人的风险比(HR)为1.44,而Froelich教授的研究为1.57。毫无疑问,年轻人脑膜瘤手术后预后更好。Brodbelt等人研究,69岁以上的5年净生存率显著下降,男性低于83%,女性低于87%。这意味着,在70-79岁的男性中,27%的人在5年内死于颅内脑膜瘤,超过了预期年龄,可能是由于他们的脑膜瘤、治疗策略或并发症。
02 2型神经纤维瘤病(NF2)
2型神经纤维瘤病是一种常染色体显性多发性肿瘤综合征,由位于22q染色体上的NF2肿瘤抑制基因突变引起。它的发病率为每25000例活产婴儿中就有一例,60岁时的发病率接近100%。病人易发生中枢神经系统病变。颅内脑膜瘤通常多发,发病年龄较轻,45 - 58%的患者发病,脊柱脑膜瘤约20%。此项研究中,NF2患者的预期寿命显著降低,死亡时的中位年龄为40岁。Otsuka等人也有类似的发现,他们得出结论认为,NF2患者的长期生存率欠佳,特别是那些在25岁之前就开始出现症状的患者。

表1:神经纤维瘤病三种类型
03 脑膜瘤组织病理学分级
据报道,良性脑膜瘤的相对生存率从东欧的79.5%到北欧的93.4%不等。在之前一项单纯针对良性脑膜瘤的研究中,Froelich教授发现5年复发或脑膜瘤相关死亡的风险为16.2%,5年总生存率为86.1%。对于非典型脑膜瘤,5年总生存率范围为75.9%-93.6%。
与其他颅内肿瘤(如胶质瘤)一样,脑膜瘤的组织病理学特征可能会发生变化,且不固定。这项研究证实进展性脑膜瘤预后较差。由于只有一些肿瘤经历了侵袭性转化,可能存在遗传易感性或其他因素影响这种突变,如放疗(<0.001)。
04 脑膜瘤位置与切除率对预后的影响
大多数脑膜瘤位于颅内(约90%),凸面是最常见的部位,占肿瘤的四分之一(24.4%)。根据定义,矢状窦旁和大脑镰旁脑膜瘤至少侵犯或触及上矢状窦(SSS)。由于其位置靠近SSS、相关桥静脉以及紧密接近大脑功能区,因此没有永久性神经缺损的根治性手术可能很难实现。
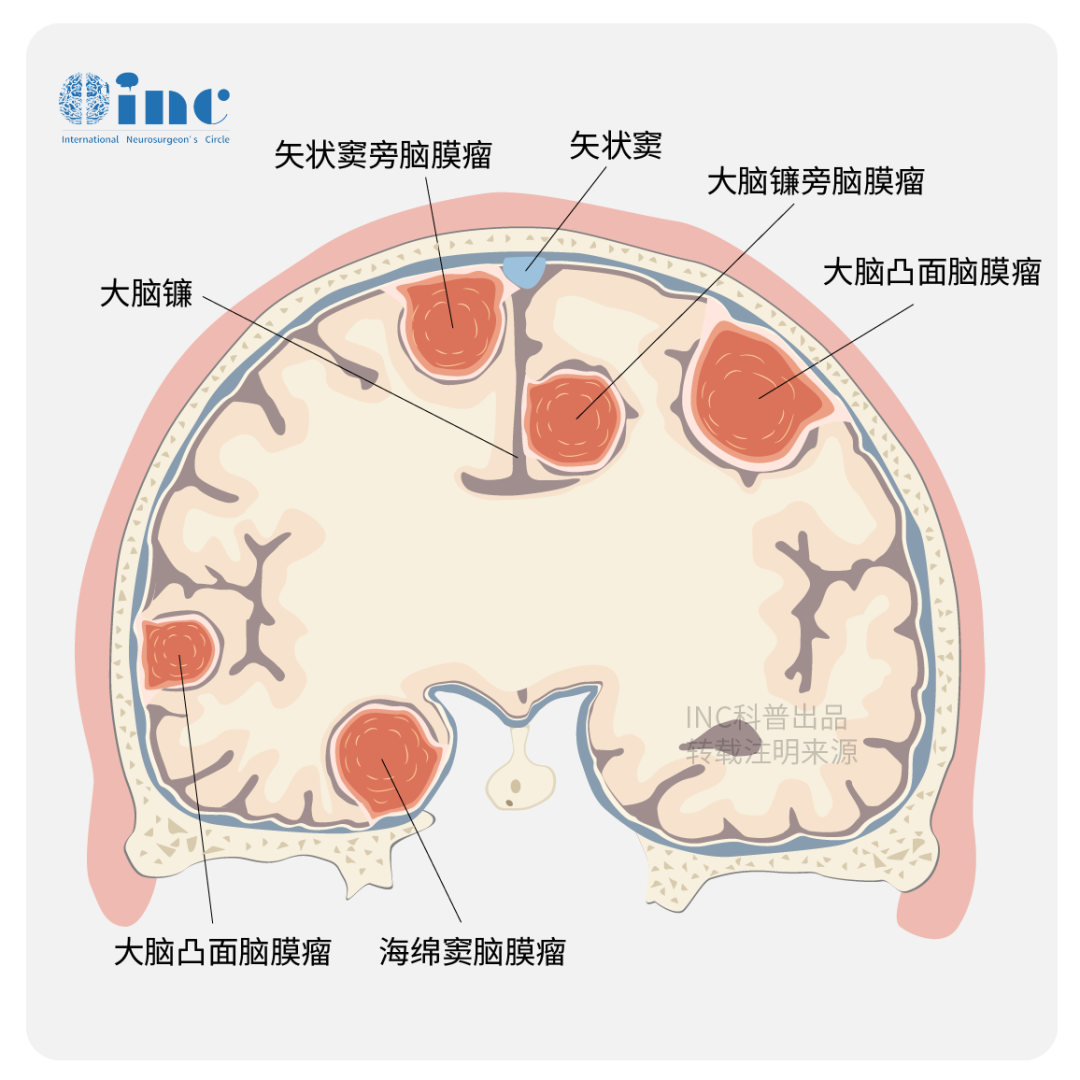
脑膜瘤科普图
与上矢状窦后三分之二相比,上矢状窦的前部通常可以以最小的并发症进行切除。当肿瘤位于凸面上时,通常可以实现完全切除。浸润周围神经和血管结构的肿瘤可能更难治疗。因此,矢状窦旁和镰状窦脑膜瘤与复发风险增加相关,从而降低生存率。此外,颅底肿瘤,如海绵窦或岩斜脑膜瘤,以及有骨侵犯的肿瘤,安全全切难度大。

Froelich教授论文截图:人们普遍认为手术切除的完整性是复发和生存的最有力预测因素
脑膜瘤手术的基本原则是进行低并发症发生率和保护神经功能最大限度的安全切除。虽然目的是大体全切除(所有累及到的硬脑膜和骨),但切除范围(EOR)取决于肿瘤的位置、一致性、大小和邻近或累及关键的神经血管结构。虽然切除范围(EOR)是唯一可改变的复发风险因素,但努力实现全切除不应该是以神经系统或认知功能为代价。当不能切除时,应试图计划进行次全切除以保护神经功能。残留的脑膜瘤可以随后监测或采用术后适形分割放疗或立体定向放射外科治疗。
成功的手术可以达到两个目标——缓解神经症状和肿块占位效应,并为诊断提供组织。应在手术前与患者充分讨论手术风险,包括特定部位的风险和更普遍的风险,如癫痫发作和脑积水。仔细的术前计划,留意神经血管解剖,将最大限度地提高手术成功和减少并发症发生率。需要特别注意的是神经认知障碍,这可能存在于很大比例的患者中。手术可以缓解。另一方面,术后神经认知障碍是一个重大的手术风险。

05 复发或肿瘤残余再次治疗预后更差
尽管脑膜瘤患者的生物学行为通常不活跃,但其治疗结果偶尔可能很差,在本研究中,需要再次手术或放疗的患者由于侵袭性疾病或脑膜瘤部位导致不太可能完全切除而生存率降低。因复发或肿瘤残留进展而进行的重做手术或放疗与受损生存率相关约两倍。一旦肿瘤复发,就不太可能治愈。因此,脑膜瘤的初次治疗至关重要。
03 脑膜瘤治疗总结
脑膜瘤的预后情况受多种因素影响,除去性别、年龄、NF2、病理学分级、位置等,切除率是唯一可控因素。切除率与肿瘤位置、生长特点、术者的技术经验等息息相关,对于解剖位置比较复杂的脑膜瘤,例如此项研究中的大脑镰和矢状窦的脑膜瘤经常侵犯重要大血管甚至存在严重黏连,导致肿瘤不易全切或者容易伤及大血管,造成严重的神经损伤,这样因为肿瘤侵及矢状窦容易出血,切除这血管上的肿瘤难度高、风险大。因为它们会影响手术的可及性并确定是否可以完全切除,并保证患者正常的神经功能不受损伤。
而寻找世界知名神经外科专家的手术治疗,为的就是对于高难度手术的高切除率、低风险、低副作用,而且脑膜瘤如果第一次手术能够安全全切,那么复发的可能性就越低,无进展生存期(PFS)就越长,总体预后(Prognosis)和总生存期(OS)就越好,避免术后神经功能损伤、恢复不佳的经济及社会心理负担等,生活质量更大程度地得到保障。
参考资料:Sebastien Froelich.A nationwide population-based study onoverall survival after meningioma surgery.Cancer Epidemiology 70 (2021) 101875
本网站所有内容来源注明为“williamhill asia 医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于williamhill asia 医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“williamhill asia 医学”。其它来源的文章系转载文章,或“williamhill asia 号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与williamhill asia 联系,williamhill asia 将立即进行删除处理。
在此留言