Clin Can Res & Ann Surg:胰腺癌靶向治疗有了新思路
2019-04-17 粗人 医学界肿瘤频道
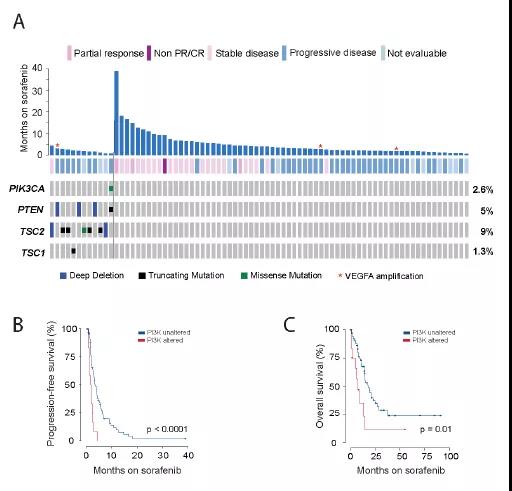
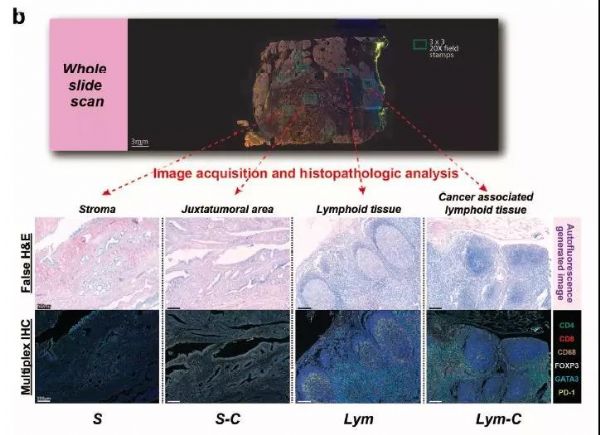
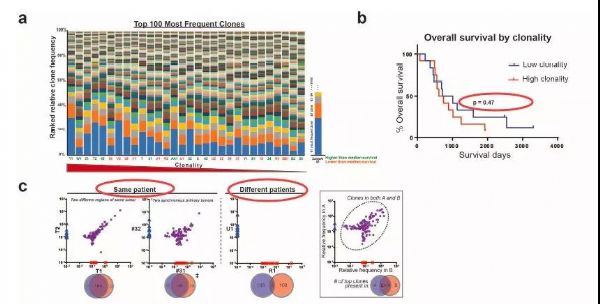
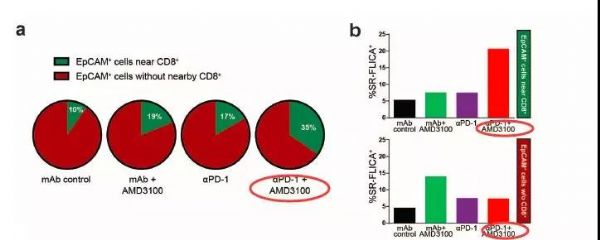
胰腺癌靶向治疗新思路,重新激活CD8+ T细胞! 二代基因测序(NGS)或可有效预测靶向和免疫治疗反应肝癌患者。 FOLFIRINOX新辅助化疗可改善胰腺导管腺癌患者生存。
本网站所有内容来源注明为“williamhill asia 医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于williamhill asia 医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“williamhill asia 医学”。其它来源的文章系转载文章,或“williamhill asia 号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与williamhill asia 联系,williamhill asia 将立即进行删除处理。
在此留言







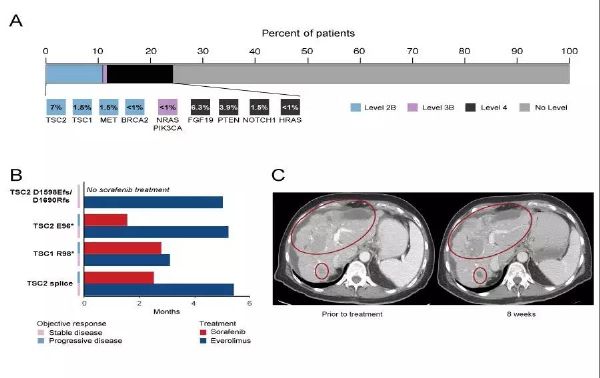

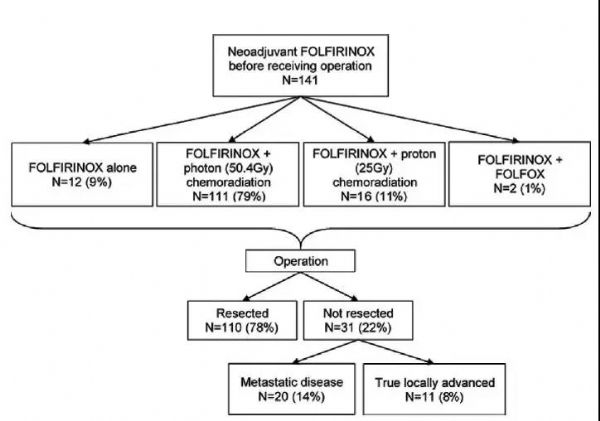
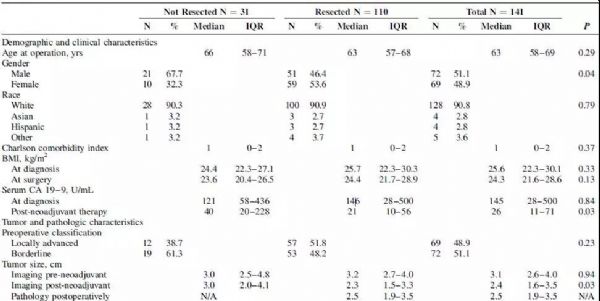
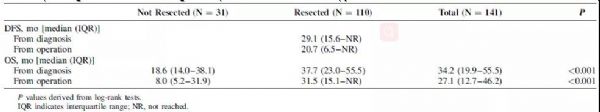

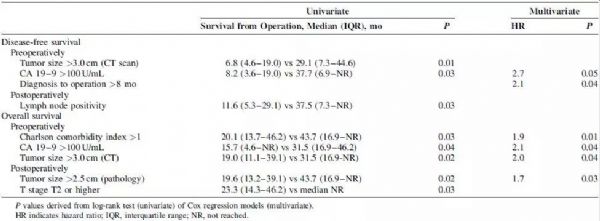



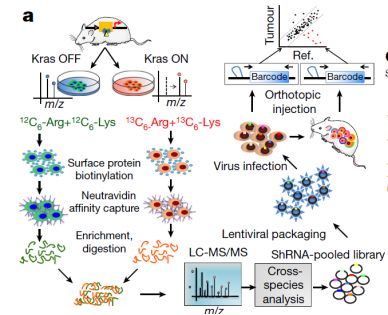
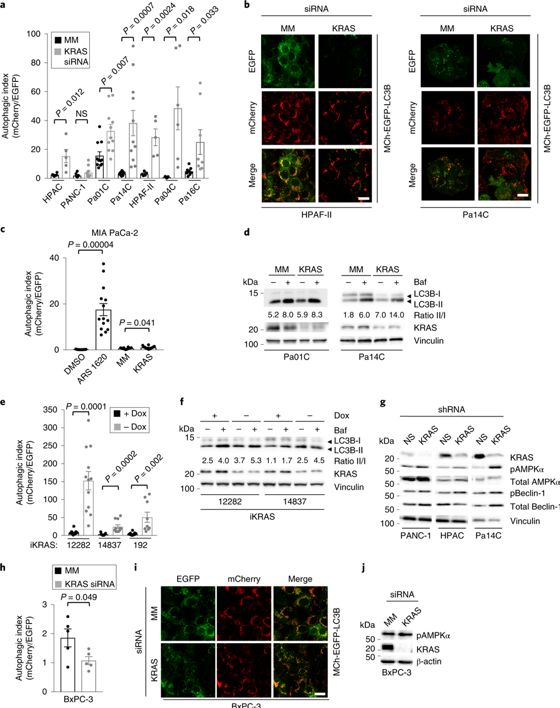
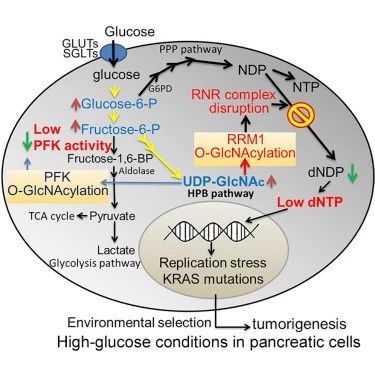





#新思路#
44